¿Qué es la diabetes mellitus?
| |
La diabetes es una enfermedad metabólica que se caracteriza por elevados niveles de glucosa en sangre, secundaria a una alteración absoluta o relativa de la secreción de insulina y/o a una alteración de la acción de esta hormona en los tejidos insulinodependientes. La hiperglucemia crónica se acompaña de modificaciones del metabolismo de hidratos de carbono, lípidos y proteínas. En el presente trabajo se abordan los tipos de diabetes, los métodos para controlarla, la alimentación del paciente diabético y el tratamiento farmacológico de la enfermedad, sin olvidar el papel que puede desempeñar el farmacéutico en el control de la glucemia de sus pacientes.
La diabetes mellitus es un grupo de enfermedades caracterizadas por hiperglucemia como consecuencia de defectos en la secreción y/o acción de la insulina. La hiperglucemia crónica se asocia con lesiones a largo plazo en diversos órganos, particularmente ojos, riñón, nervios, vasos sanguíneos y corazón.
Diversos procesos patológicos están involucrados en el desarrollo de diabetes mellitus, aunque la gran mayoría de los casos pueden incluirse en dos categorías. En la primera de ellas, diabetes mellitus tipo 1, la causa es una deficiencia absoluta en la secreción de insulina, a menudo con evidencia de destrucción autoinmune de las células pancreáticas. En la segunda categoría, mucho más prevalente, diabetes mellitus tipo 2, la causa es una combinación de resistencia a la acción de la insulina (generalmente asociada a obesidad) y una inadecuada respuesta secretora compensatoria.
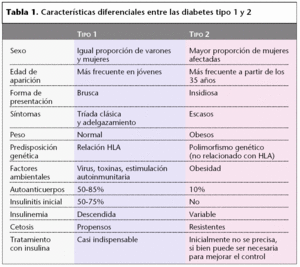
En la tabla 1 se muestran las principales diferencias entre las dos diabetes.
Autocontrol de la glucemia
Tradicionalmente, el control del paciente diabético se limitaba a la determinación periódica por parte del médico de la glucemia basal. El único autocontrol posible consistía en la determinación de cetonuria y de glucosuria mediante tiras reactivas que, teniendo en cuenta que el umbral renal para la excreción de glucosa es muy variable, tenía una utilidad limitada. Actualmente, con la existencia de medidores portátiles de glucemia capilar, es posible un exhaustivo autocontrol por parte del paciente, quedando relegada la determinación de glucosuria a los pacientes que por cualquier motivo no pueden medir su glucemia capilar. La periodicidad con que se debe determinar la glucemia capilar en cada paciente dependerá del tipo de diabetes mellitus y el régimen de tratamiento con intención de promover la responsabilidad y la autonomía del diabético en el tratamiento y en el control de su enfermedad. La determinación de cuerpos cetónicos en orina sigue teniendo utilidad en situaciones de enfermedad aguda, estrés, concentraciones mantenidas de glucemia por encima de 300 mg/dl, embarazo o si hay síntomas de cetoacidosis.
Para el autocontrol en sangre hay diversos métodos, que pasamos a comentar a continuación.
Método de valoración reflectométrico
La técnica consiste en la medida de la glucosa en una gota de sangre capilar obtenida por punción del pulpejo del dedo, que se deposita en una tira reactiva y se lee a través de un fotómetro de reflexión que mide la luz reflejada y expresa el aumento de esa luz en mg/dl de glucosa.
Sensores por capilaridad
La última generación de aparatos de autoanálisis son los sensores por capilaridad, que hacen la determinación electroquímica de la glucosa. La muestra de sangre es aspirada hacia el interior de la tira reactiva por acción capilar. La glucosa de la sangre reacciona con la glucosa-oxidasa y el ferricianuro potásico en el área reactiva de la tira, formando ferrocianuro potásico. La formación de ferrocianuro potásico es proporcional a la concentración de glucosa de la muestra. Durante la oxidación, el ferrocianuro potásico produce una corriente eléctrica que el analizador convierte en concentración de glucosa.
La periodicidad con que se debe determinar la glucemia capilar en cada paciente dependerá del tipo de diabetes mellitus y el régimen de tratamiento
Alimentación del paciente diabético
La alimentación de un paciente diabético debe ser como la de cualquier persona sana: equilibrada y variada, es decir, que incluya todos los nutrientes y grupos de alimentos en las proporciones adecuadas, e hipocalórica (cuando el paciente presente problemas de sobrepeso u obesidad).
Los requerimientos energéticos oscilan alrededor de 35 Kcal/Kg/día para los adultos, es decir, los mismos que cualquier adulto sano de igual edad, talla y actividad física.
Los objetivos del tratamiento dietético deben ser:
* Lograr un peso adecuado.
* Ser realista y adaptable a cada paciente.
* Evitar la hiper y la hipoglucemia.
Proteínas
La carne, el pescado, los huevos y los lácteos proporcionan proteínas de alta calidad que aportan los aminoácidos esenciales que el organismo no es capaz de sintetizar; la proteína de menor calidad que aportan los cereales y las leguminosas también es recomendable, sobre todo porque no va junto a grasas saturadas que nos proporcionan los alimentos de origen animal.
Lípidos
Se debe evitar un elevado nivel de grasa en la dieta, ya que disminuye el número de receptores de insulina en diversos tejidos y aumenta el nivel de ácidos grasos libres en sangre. Esto lleva a una disminución de la actividad de algunas enzimas de la vía glucolítica (fosfofructoquinasa, piruvato deshidrogenasa) y al aumento de la actividad de las enzimas gluconeogénicas.
Los lácteos enteros, los productos de bollería industrial, las carnes y embutidos grasos, así como los aceites de palma y coco (que se usan frecuentemente en los alimentos enlatados con «aceite vegetal») aportan grasas saturadas que tienen un mayor índice arterioesclerótico, por lo que su consumo es el que más se debe cuidar.
Con respecto al colesterol, no se deben ingerir más de 100 mg/1.000 Kcal, sin sobrepasar los 300 mg/día. En pacientes con riesgo cardiovascular, la ingesta que se recomienda es inferior a 200 mg/día.
Hidratos de carbono
Los hidratos de carbono han sido durante mucho tiempo los «grandes perseguidos» en la alimentación de los diabéticos. En la actualidad hay suficientes evidencias clínicas para recomendar una ingesta de hidratos de carbono que esté en torno al 55-60% del total.
Una dieta rica en hidratos de carbono, además de disminuir el consumo de grasas tiene otra serie de ventajas: aumenta la sensibilidad tisular a la insulina ya que aumenta el número de receptores hormonales, mejora el metabolismo intracelular de la glucosa, disminuye la glucogénesis y mejora los niveles pospandriales e interdigestivos de lípidos.
Los hidratos de carbono han sido durante mucho tiempo los «grandes perseguidos» en la alimentación de los diabéticos
Fibra
La ingesta de fibra alimentaria del paciente diabético debe ser de unos 35 g/día, algo superior a lo recomendado para la población general de 25 g/día, ya que la fibra entre otras ventajas tiene un importante papel en la motilidad intestinal así como un efecto saciante que es fundamental en el paciente obeso, y una regulación de los niveles de colesterol y triglicéridos séricos tanto pospandriales como entre períodos interdigestivos.
Independientemente de la fibra que se tome a través de la alimentación, en algunos casos se puede recomendar al paciente algún preparado comercial. Aunque tanto la fibra soluble como la insoluble tienen un efecto beneficioso en el diabético, la fibra soluble disminuye los niveles de glucosa pospandrial y el colesterol sérico.
Vitaminas y minerales
No hay requerimientos nutricionales específicos de estos micronutrientes para diabéticos, que son los mismos que para la población general.
Sal
Se aconseja no tomar más de 3 g/día.
Bebidas no alcohólicas
Se recomienda, como para toda la población, tomar unos 2 litros de agua al día. También se pueden tomar bebidas no azucaradas. Las necesidades aumentan si no tiene un control adecuado de la glucemia y aparece poliuria, que tendrá que ser contrarrestada con una mayor ingesta de líquidos.
Aunque es mejor no tomarlas, si se hace no debe sobrepasar los 30 g/día, recomendándose el vino, la cerveza o la sidra y no las bebidas con mayor graduación alcohólica.
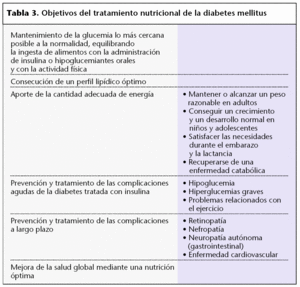
En la tabla 2 se recogen las recomendaciones nutricionales del diabético.
CONSEJOS DESDE LA FARMACIA
Control de la glucemia por parte del farmacéutico
La relación farmacéutico-paciente ha de resultar de gran ayuda para establecer un vínculo de colaboración que facilitará el control de la glucemia. Las finalidades de esta colaboración son las siguientes:
* Deberá establecer un seguimiento del paciente a efectos de controlar que cumple la posología de su medicación correctamente.
* Deberá asegurarse de que la medicación que toma no interacciona con otros medicamentos prescritos por el médico o que tome por automedicación.
* Asesorará al paciente sobre la dieta que toma, así como resolver las posibles dudas que le puedan surgir.
* Hará hincapié en la importancia que tiene el ejercicio físico en su enfermedad.
* Asesorará al paciente en la utilización de aparatos de autocontrol de la glucemia, así como en métodos de punción, etc.
* Un buen consejo puede ser sugerir al paciente que lleve por escrito los valores de glucemia hallados en su autocontrol, así como la fecha, hora y circunstancias especiales que puedan acompañar a valores anormales (estrés, viajes, disgustos, comidas fuera de casa, etc.).
* Desaconsejar las bebidas alcohólicas, sobre todo por las noches, porque provocan hipoglucemia profunda con inconsciencia.
* Señalará al paciente diabético que, en caso de prácticas deportivas o de trabajo físico intenso, deberá considerar la necesidad de ingerir hidratos de carbono antes de su realización.
* Incidirá muy de cerca en el cuidado de los pies del diabético, recomendando un calzado ancho, el cuidado de las uñas, evitar las lesiones fúngicas, y aconsejando lavados con agua tibia y secado a fondo. Es conveniente que le diabético se revise a diario los pies.
* En el caso de la mujer diabética, el farmacéutico recordará que el uso de anticonceptivos orales incrementa el riesgo de complicaciones circulatorias y que el DIU puede provocar inflamaciones uterinas. Por ello, se recomendará como método anticonceptivo el uso de diafragma más crema u óvulos espermicidas, así como los preservativos.
* Finalmente, el farmacéutico comunitario prestará una atención extrema a estos pacientes y ejercerá plenamente su papel de agente sanitario, recogiendo los comentarios ante cualquier anomalía que se presente, de modo que poniendo remedio a cosas pequeñas se eviten otras más importantes y graves. De esta forma, el farmacéutico despliega todo el potencial de agente de salud al servicio de la sociedad, realzando así su ejercicio profesional.
Tratamiento farmacológico
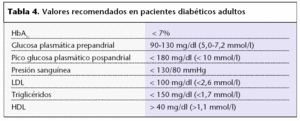
Los objetivos principales en el tratamiento de la diabetes (tabla 3) son reducir el riesgo de aparición de complicaciones microvasculares y macrovasculares, disminuir la sintomatología, reducir la mortalidad y aumentar la calidad de vida del paciente. Para alcanzar estos objetivos no será suficiente con el control estricto de la glucemia, además resultará indispensable el control de la hipertensión arterial, la dislipemia y la obesidad. Con relación a los lípidos, el objetivo principal es disminuir el colesterol unido a lipoproteínas de baja densidad (cLDL). Una vez se consigue, el siguiente objetivo es disminuir los triglicéridos y aumentar las lipoproteínas de alta densidad (HDL). Los valores recomendados en diabéticos adultos se muestran en la tabla 4.
El tratamiento actual de la diabetes, tanto la tipo 1 como la tipo 2, exige un abordaje múltiple formado por el tratamiento farmacológico, una dieta adecuada, el abandono del hábito tabáquico y la realización de ejercicio físico adaptado a las posibilidades del paciente. Son preferibles los ejercicios de intensidad moderada, aeróbicos y realizados de forma continuada.
Fármacos insulinosecretores
Son fármacos capaces de provocar un aumento en la secreción y liberación insulínica desde el páncreas, exigiendo un mínimo de su funcionamiento para que éstos sean útiles.
Sulfonilureas
Actúan estimulando la segunda fase de secreción de insulina, es decir, de la insulina preformada. Producen una reducción de 60-70 mg/dl en la glucemia plasmática en ayunas y de un 1-2% de la HbA1c. Se administran 30 min antes de las comidas. Los pacientes candidatos a este tratamiento serían los de unos 40 años de edad con menos de cinco años de evolución de su diabetes, con peso normal incluso con moderada obesidad, y que van a seguir medidas dietéticas.
Las diferencias entre las distintas sulfonilureas disponibles se refieren fundamentalmente a su dosificación (tabla 5), vida media y vía de eliminación. Se recomienda comenzar usando dosis mínimas, que se irán aumentando de forma paulatina cada una o dos semanas hasta un buen control o dosis máximas. Se desaconseja el uso de clorpropamida por su duración de acción excesivamente prolongada.
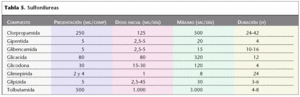
La glibencamida es el secretagogo más utilizado en todo el mundo. Diversos estudios han demostrado un mal control con el paso de los años y una mayor incidencia de hipoglucemias graves con mayor frecuencia que con las otras sulfonilureas.
La glipizida presenta una corta duración de su acción, por lo que es de elección en ancianos y es la sulfonilurea más adecuada en insuficiencia hepática.
La glimepirida condiciona un menor insulinismo endógeno y tiene menos hipoglucemias que la glibenclamida, con una mayor duración de su efecto, lo que permite que pueda utilizarse en dosis única diaria. Es la sulfonilurea de precio más elevado.
Las sulfonilureas están contraindicadas en pacientes alérgicos a sulfonamidas, diabetes mellitus tipo 1, diabetes pancreática, embarazo y lactancia, cirugía mayor, estrés, infecciones graves, traumatismos, enfermedad renal y hepática significativa.
Entre los efectos secundarios más frecuentes encontramos la hiperinsulinemia, el aumento de peso e hipoglucemias. Las hipoglucemias producidas por sulfonilureas pueden llegar a ser graves y de producirse requieren observación 24-72 horas.
Respecto al fracaso de tratamiento en pacientes tratados con sulfonilureas, tiene que ver con el fracaso de la célula β pancreática propio de la evolución de la enfermedad, y recibe el nombre de «inadecuación a las sulfonilureas».
Secretagogos de acción rápida
No pertenecen al grupo de las sulfonilureas. Actúan estimulando la fase temprana de la secreción de insulina, por lo que reducen el pico pospandrial de glucemia.
Reducen los niveles de HbA1c de forma similar a las sulfonilureas, aunque con valores de glucemia dos horas después de la ingesta significativamente menores. Se administran unos 15 min antes de las comidas, comenzando por dosis bajas y omitiendo la dosis en caso de no ingerir alimento.
Sus indicaciones son básicamente las mismas que las de las sulfonilureas, con especial interés en el control de las hiperglucemias posprandiales.
La repaglinida se excreta por la bilis, por lo que no está contraindicada en pacientes con diabetes mellitus tipo 2 y alteración de la función renal leve moderada.
Sus contraindicaciones y efectos secundarios son los mismos que los de las sulfonilureas, aunque según algunos estudios las hipoglucemias y el aumento de peso con repaglinida son menores que con glibenclamida.
Fármacos insulinosensibilizadores
Biguanidas
Su mecanismo de acción principal es la reducción de la producción hepática de glucosa mediante la disminución de la glucogenogénesis hepática, aunque también aumenta la captación de glucosa en la célula muscular.
Reducen el valor de la glucosa basal en plasma entre 60 y 70 mg/dl y la HbA1c entre 1,5 y 2 puntos, sin producir aumento de peso ni hipoglucemias y asociándose una reducción de la presión arterial, triglicéridos y LDL. La metformina es el fármaco de elección en pacientes diabéticos tipo 2 con sobrepeso. Es el único fármaco que ha demostrado una reducción de las complicaciones macrovasculares en el grupo de pacientes con sobrepeso.
Sus efectos secundarios más frecuentes son molestias gastrointestinales y diarrea, que es dependiente de la dosis, autolimitada y transitoria. Igualmente pueden aparecer, aunque con menos frecuencia, alteraciones del gusto o malabsorción de vitamina B12. El efecto secundario más grave es la acidosis láctica, que puede llegar a ser mortal; su incidencia es de 1-6 casos por 100.000 pacientes/año. El riesgo de morir por una acidosis láctica secundaria a la metformina es menor que el de morir por una hipoglucemia secundaria a las sulfonilureas. Además, últimamente se cuestiona el papel de la metformina en la acidosis láctica relacionándola únicamente con su uso en pacientes con patología grave acompañante.
Las contraindicaciones son la insuficiencia renal, insuficiencia cardíaca o respiratoria crónicas, cirrosis con insuficiencia hepática, embarazo y lactancia, consumo abusivo de alcohol y déficit de vitamina B12 y ácido fólico. Debe suspenderse de forma transitoria en caso de cirugía mayor o exploraciones radiológicas con contrastes yodados hasta que pasen 48 h de la prueba.
Glitazonas
Este grupo se conoce también con el nombre de tiazolidinedionas o agonistas par-gamma. Su principal mecanismo de acción es en el músculo y el tejido graso, donde aumentan la captación y uso de la glucosa. También disminuyen, aunque en menor medida, la gluconeogénesis hepática y la síntesis de ácidos grasos. Actualmente, se dispone en el mercado de dos productos de este grupo: la rosiglitazona y la pioglitazona.
La Agencia Europea del Medicamento las ha aprobado para su uso como terapia combinada en los pacientes que presentan un mal control a pesar de recibir dosis máximas en monoterapia con metformina o sulfonilureas en dos indicaciones: en combinación con metformina, sólo en pacientes obesos, y en combinación con sulfonilureas, únicamente en pacientes con intolerancia a metformina o en los casos en los que la metformina esté contraindicada.
Disminuyen la HbA1c entre 5 y 1 punto, por lo que su indicación sería como coadyuvantes en pacientes obesos y con resistencia a la insulina en los que fracase la monoterapia y predomine la resistencia a la insulina.
Se recomienda control periódico de la función hepática. Algunos de sus efectos adversos son náuseas, vómitos, dolor abdominal, edema y aumento del colesterol.
Inhibidores de las alfaglucosidasas
Los inhibidores de las alfaglucosidasas son fármacos que retrasan la digestión de los hidratos de carbono complejos, actuando como inhibidores competitivos de las alfaglucosidasas intestinales que hidrolizan los oligosacáridos en monosacáridos, reduciendo las glucemias pospandriales.
Cuando se añaden a una dieta rica en hidratos de carbono reducen la glucemia plasmática pospandrial una media de 54 mg/dl y la HbA1c en 0,5-1 punto. Su efectividad es menor en pacientes con dietas pobres en hidratos de carbono. Se recomiendan en los pacientes que presentan valores elevados de HbA1c y glucemias basales aceptables con valores pospandriales elevados, así como en los casos en los que hayan contraindicaciones o riesgo de efectos adversos graves con sulfonilureas o metformina.
No producen hipoglucemias por sí mismos, pero si los utilizamos en combinación con sulfonilureas o insulina, en el caso de hipoglucemia debemos utilizar la glucosa pura, fructosa o lactosa y no sacarosa para remontarla.
Los efectos secundarios que asocian son flatulencias, malestar abdominal, diarrea y sensación de plenitud, que suelen ser dosis-dependientes, transitorios y que pueden atenuarse con su introducción gradual. Se han descrito, con estos fármacos, elevaciones ligeras de las transaminasas, que no suelen impedir continuar con el tratamiento. No es aconsejable su uso en el embarazo y la lactancia, en enteropatías crónicas, pancreatitis y, en general, en cualquier enfermedad que afecte a la absorción de hidratos de carbono.
Los representantes de este grupo son la acarbosa y el miglitol.
Insulina
Actualmente, además de las bien conocidas insulinas de acción rápida y de acción intermedia, disponemos de los análogos sintéticos de la insulina. En general, los análogos reducen la frecuencia de hipoglucemias sin diferencias en el grado de control glucémico (HbA1c) o en el incremento de peso.
Análogos rápidos
Las insulinas lispro y aspart presentan un perfil con un inicio de acción a los 10-15 min, un pico a las 1-2 h y una duración de 3-5 h. La principal ventaja es que se pueden administrar justo antes de la ingesta y permiten una cierta flexibilidad de horarios, lo que puede ser especialmente útil en los diabéticos tipo 1. En la diabetes tipo 2 están indicados en pacientes tratados con varias dosis de insulina que presentan hiperglucemias pospandriales o hipoglucemias antes de la comida siguiente. Pero también, al ser su efecto más corto que la insulina regular, puede haber hiperglucemias antes de la siguiente comida, por lo que requieren la administración concomitante de insulinas retardadas.
Análogos lentos
La insulina glargina, cuya acción se inicia a las 1-2 h, tiene una duración de 18-24 h, presenta una curva de acción plana y una absorción menos variable que la intermedia, por lo que el riesgo de hipoglucemia es menor. La eficacia es similar a la de la intermedia, tanto en combinación con fármacos orales como asociada a insulina rápida. Dado que no comporta un mejor control de la HbA1c y su coste es superior, está indicada cuando hay hipoglucemias nocturnas que no se corrigen modificando la pauta previa de insulina. También podría considerarse como alternativa en pacientes dependientes o con un riesgo alto.
 Bio-Médica
Bio-Médica